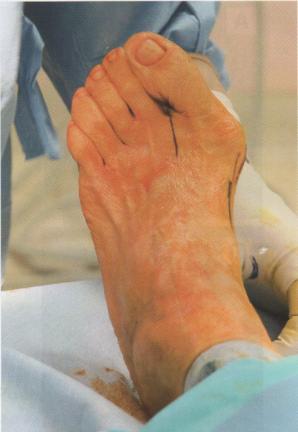
Βλαισός Μέγας Δάκτυλος
Ο βλαισός μέγας δάκτυλος ή στην καθομιλουμένη «κότσι», αποτελεί μια κοινή αιτία πόνου στο πρόσθιο μέρος του άκρου ποδιού, αλλά και παραμόρφωσης, τόσο στην εφηβική όσο και στην ενήλικο ζωή. Όταν τα συντηρητικά μέτρα που αφορούν στην αντιμετώπιση της βλάβης αποτυγχάνουν, τότε ο βλαισός μέγας δάκτυλος αντιμετωπίζεται χειρουργικά.
Ουσιαστικά η παραμόρφωση αφορά:
- σε μετατόπιση-παρέκκλιση προς την εσωτερική επιφάνεια του άκρου ποδός (ραιβότητα) του 1ου μεταταρσίου,
- δημιουργία μιας συμπτωματικής, με πόνο και συχνά ερυθρότητα, εξόστωσης (bunion) στην έσω πλευρά της κεφαλής του 1ου μεταταρσίου και
- μετατόπιση προς τα έξω (βλαισότητα) του 1ου δακτύλου, οπότε και η γωνία μεταξύ του 1ου και 2ου μεταταρσίου αυξάνει.


Η συντηρητική θεραπεία αφορά σε χρήση κατάλληλων υποδημάτων και σε τροποποίηση αυτών, χρήση ειδικών ορθωτικών, ναρθήκων νυκτός, ενθέτων από σιλικόνη, ειδικές κάλτσες και χρήση αναλγητικών και κρυοθεραπείας.
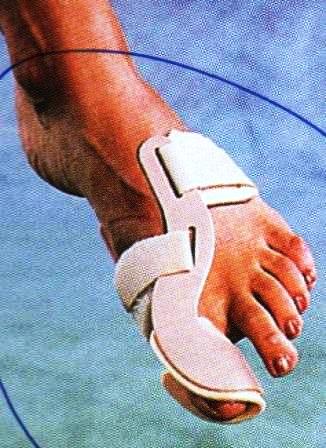
Τις περισσότερες φορές υπάρχει πολύ μικρή βελτίωση με όλα τα είδη της συντηρητικής θεραπείας, τα συμπτώματα αυξάνουν, η παραμόρφωση χειροτερεύει, η βάδιση γίνεται επώδυνος, το 1ο δάκτυλο αρχίζει να στρίβει (πρηνισμός), το 2ο δάκτυλο αρχίζει να «μαζεύεται» και να δημιουργείται γαμψοδακτυλία, ο ασθενής δεν βρίσκει υποδήματα λόγω της παραμόρφωσης, χρησιμοποιεί υποδήματα μεγαλύτερου μεγέθους και πλέον η χειρουργική αντιμετώπιση είναι επιβεβλημένη.
Περισσότερες από 130 είδη επεμβάσεων περιγράφονται στην τρέχουσα βιβλιογραφία, με σκοπό να διορθώσουν την παραμόρφωση αυτή και που αφορούν σε επεμβάσεις των μαλακών μορίων ή και οστεοτομίες σε διάφορα επίπεδα του 1ου μεταταρσίου και βέβαια με πολλές τροποποιήσεις και τύπους συγκράτησης και εσωτερικής οστεοσύνθεσης. Όταν λοιπόν ακούμε για τόσα πολλά είδη επεμβάσεων καλό είναι να είμαστε και επιφυλακτικοί γιατί μάλλον λίγες από αυτές τις επεμβάσεις θα μας λύσουν το πρόβλημα. Και αυτό που συναντώ με ασθενείς αποφασισμένους να χειρουργηθούν για το συγκεκριμένο πρόβλημα, είναι ότι θέλουν να κάνουν ότι λιγότερο και που θα ηχήσει στα αυτιά τους καλύτερα και εάν είναι δυνατόν να βαδίσουν άνετα από την επομένη ημέρα.
Δυστυχώς όμως αυτό δεν είναι δυνατόν να συμβεί και ιδιαίτερα σε μεγάλες παραμορφώσεις. Αυτό θα πρέπει να το ξέρει ο ασθενής και να συνεργασθεί κατάλληλα με τον γιατρό που θα επιλέξει ώστε να επιτευχθεί το καλύτερο δυνατόν και επίσης μόνιμο αποτέλεσμα.

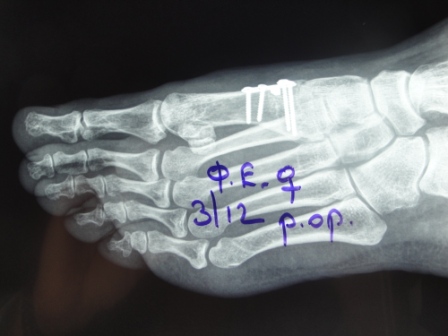
Στην συνήθη χειρουργική πρακτική που εφαρμόζω στους ασθενείς μου, στις μικρές παραμορφώσεις κάνω μόνο διορθωτικές επεμβάσεις στα μαλακά μόρια της περιοχής, οπότε ο ασθενής θα έχει ένα μικρό χρόνο αποθεραπείας και θα βαδίσει γρήγορα επανερχόμενος σύντομα στην καθημερινότητα του, αλλά σε ασθενείς με μέτριες και μεγάλες παραμορφώσεις και με γωνία μεταξύ 1ου και 2ου μεταταρσίου μεγαλύτερη των 9 μοιρών, προσθέτω μια ατελή, ανοικτής γωνίας, οστεοτομία στην κεντρική περιοχή της διάφυσης του 1ου μεταταρσίου. Με την τεχνική αυτή προστατεύουμε το μήκος και την κλίση του 1ου μεταταρσίου, οπότε στο άνοιγμα που δημιουργούμε τοποθετούμε μια πλάκα τιτανίου, τεσσάρων οπών δίκην L, η οποία διαθέτει μια σφήνα (spacer) που τοποθετείται στο έσω χείλος της βάσης του μεταταρσίου. Η σφήνα αυτή είναι διαφόρου μεγέθους και είναι ανάλογη με την διόρθωση που θέλουμε να πετύχουμε.

Αντενδείξεις στην χειρουργική διόρθωση της παραμόρφωσης είναι οι ασθενείς με ενεργό φλεγμονή στην περιοχή, οι ασθενείς με αγγειακή νόσο και ασθενείς με νευροπάθειες.
Χειρουργική τεχνική
Ο ασθενής τοποθετείται σε ύπτια θέση στο χειρουργικό τραπέζι. Χρησιμοποιούμε πάντα αναισθησία, είτε γενική είτε επισκληρίδιο, ανάλογα το προφίλ και το ιστορικό του ασθενούς μας και επίσης χρησιμοποιούμε ίσχαιμο περίδεση.
Δύο τομές γίνονται στην πρόσθια περιοχή του άκρου ποδός, μια επιμήκης 3-4cm στην 1η μεσοδακτύλια περιοχή και μια έσω επιμήκης 4-5cm στο έσω χείλος του άκρου ποδός. Από την πρώτη ελευθερώνουμε τον προσαγωγό τένοντα του μεγάλου δακτύλου από την βάση της 1ης φάλαγγας και το περονιαίο σησαμοειδές, ανοίγουμε τον εγκάρσιο μετατάρσιο σύνδεσμο μεταξύ του 1ου και του 2ου μεταταρσίου και ολοκληρώνουμε με θυλακεκτομή της έξω πλευράς της 1ης μεταταρσοφαλαγγικής άρθρωσης.
Στην συνέχεια από την δεύτερη τομή, στο έσω χείλος του 1ου μεταταρσίου, αφαιρούμε την εξόστωση-προεξοχή του 1ου μεταταρσίου (bunion) και κάνουμε μια θυλακοτομή στην έσω πλευρά της 1ης μεταταρσοφαλαγγικής άρθρωσης. Προχωρούμε στην συνέχεια στην κεντρική οστεοτομία του 1ου μεταταρσίου, η οποία είναι τύπου «ανοικτής σφήνας» στην βάση του μεταταρσίου, προστατεύοντας το μήκος και την κλίση του μεταταρσίου. Η οστεοτομία είναι ατελής και δεν φθάνει στον απέναντι φλοιό, οπότε στο κενό τοποθετούμε μια πλάκα τιτανίου σχήματος L με τέσσερες οπές, η οποία διαθέτει ένα spacer που σφηνώνει στο άνοιγμα που έχουμε δημιουργήσει.
Στο κενό που συνήθως δημιουργείται από την οστεοτομία γίνεται συνήθως τοποθέτηση μοσχεύματος συνήθως αυτόλογου που διαμορφώνουμε από την περιοχή του 1ου μεταταρσίου και σπάνια συνθετικού.










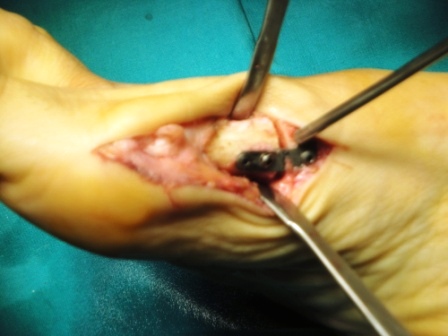








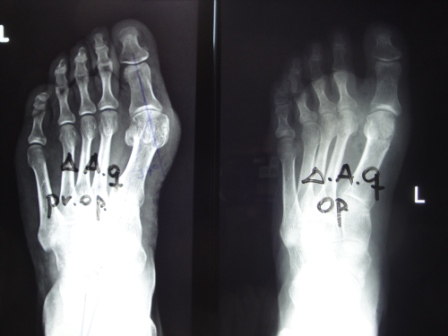




Μετεγχειρητική πορεία
- Ο ασθενής παραμένει νοσηλευόμενος για 24 ώρες,
- του γίνεται μια ειδική επίδεση, που κρατάει το μεγάλο δάκτυλο σε απαγωγή,
- η αφαίρεση των ραμμάτων γίνεται σε 15-16 ημέρες,

-
- γίνεται λήψη αντιβιοτικών και χαμηλού μοριακού βάρους ηπαρίνης για πρόληψη φλεγμονής και θλεβοθρόμβωσης.
- ο ασθενής είναι σε θέση να κινητοποιείται με μερική φόρτιση του σκέλους, αλλά με την χρήση ειδικού υποδήματος από το 1ο 24ωρο και μέχρι 5-6 εβδομάδες, που επανέρχεται για ακτινολογικό έλεγχο. Στη συνέχεια και για δύο εβδομάδες επιστρέφει στην πλήρη φόρτιση του σκέλους του.




- Χρησιμοποιούμε κατά την διάρκεια της νύκτας ειδικό νάρθηκα, ώστε να διατηρήσουμε την διόρθωση της παραμόρφωσης και για διάστημα 6 μηνών μετά το χειρουργείο όπως και ένθετα μεσοδακτυλίων από σιλικόνη, στα υποδήματα για το αυτό διάστημα.


Επιπλοκές
- Φλεγμονή,
- Καθυστέρηση πώρωσης της οστεοτομίας,
- Προβλήματα στην επούλωση του χειρουργικού τραύματος,
- Αποτυχία υλικού,
- Θλεβοθρόμβωση και πνευμονική εμβολή,
- Υπαισθησία ή και επώδυνο νεύρωμα στο έσω χείλος του προσθίου άκρου ποδός, από διατομή του επιπολής αισθητικού κλάδου του περονιαίου νεύρου.
Αυτό που πρέπει να μείνει σαν μήνυμα είναι: καλό θα είναι όταν υπάρχει η παραμόρφωση του βλαισού μεγάλου δακτύλου και η ίδια ή και χειρότερη παραμόρφωση αφορά και σε άλλα άτομα της ίδιας οικογένειας, να επισπεύδεται η επέμβαση γιατί το σύνηθες είναι η βλάβη να εξελιχθεί. Η αντιμετώπιση σε «αρχικά» στάδια είναι ευκολότερη, η όποια ταλαιπωρία μικρότερη και το τελικό αποτέλεσμα θα επιτευχθεί γρηγορότερα.
Όσο μεγαλύτερη είναι η παραμόρφωση του προσθίου άκρου ποδός, τόσο η χειρουργική του βλαισού μεγάλου δακτύλου είναι πολυπλοκότερη και η μετεγχειρητική περίοδος μεγαλύτερη.
Στην περίπτωση της χειρουργικής αντιμετώπισης του βλαισού μεγάλου δακτύλου, όπως σε πολλά κομμάτια της καθημερινότητας μας και της ζωής μας γενικότερα υπάρχει ένας μύθος, που αφορά τους πόνους που υπάρχουν στην χειρουργική του βλαισού μεγάλου δακτύλου. Σίγουρα με τις νέες τεχνικές της τελευταίας 10ετίας, την σωστή προεγχειρητική εκτίμηση του ασθενούς, την ορθή χειρουργική τεχνική και την γνώση τουλάχιστον 2-3ων τεχνικών που αφορούν στην κάθε περίπτωση, την συνεργασία του ορθοπαιδικού με τον ασθενή και τις σύγχρονες τεχνικές αναλγησίας που μας παρέχουν οι συνεργάτες μας αναισθησιολόγοι, το επιθυμητό αποτέλεσμα θα επιτευχθεί σχεδόν ανώδυνα.
Στα τελευταία χρόνια όμως προέκυψε και ένας δεύτερος μύθος,που αφορά στην χειρουργική του »κοτσιού»,όπως το ονομάζουν οι ειδικοί… και που έχει να κάνει με »σύγχρονες τεχνικές»,χειρουργικές τομές 2-3 χιλιοστών,σύγχρονα εργαλεία,ρομπότ,λέιζερ και άλλα πολλά,που κατά την ταπεινή μου άποψη απέχει από την πρακτική της χειρουργικής και που έχει να κάνει με την παραπλάνηση ασθενών.
Σας παραθέτω δυο εικόνες από τέτοιου είδους χειρουργική.
Ελπίζω και εύχομαι μετά την κρίση σε όλους τους τομείς που αντιμετωπίζουμε,να μπορέσουμε όλοι μας να είμαστε πιο κοντά και πιο ειλικρινείς με τους ασθενείς μας,να τους καθοδηγούμε με βάση την ιατρική δεοντολογία,να εκτιμούμε το ότι πληρωνόμαστε και σε σημαντικό βαθμό ζούμε από αυτούς και σε αυτό βάζω και τα φακελάκια που παίρνουν διάφοροι στα Νοσηλευτικά μας Ιδρύματα και επίσης να έχουμε στο μυαλό μας ότι ο χρόνος κυλάει,δεν είμαστε άτρωτοι μεγαλώνουμε ηλικιακά τουλάχιστον και πιθανά σύντομα θα βρεθούμε στην »θέση» κάποιων από τους ασθενείς μας και δεν θα είναι ωραίο να μας κοροιδεύουν οι νεότεροι »συνάδελφοι» με όχι αποδεδειγμένες θεραπείες.
